Por Sandra F. Sieminski, MD
¿Podría esta tecnología beneficiar a muchos ojos relativamente sanos o solo a aquellos con glaucoma avanzado? Dos expertos opinan sobre el tema.
Los datos sugieren que esta tecnología podría beneficiar a muchos ojos relativamente sanos, no solo a aquellos con glaucoma avanzado.
La TLT MicroPulse® es una gran herramienta para tener en su arsenal para el tratamiento del glaucoma. Antes de la llegada de MicroPulse®, si su paciente tenía glaucoma avanzado, las principales opciones de tratamiento eran la trabeculectomía o un tubo, cirugías que están llenas de complicaciones posoperatorias y que a menudo requieren cuidados posoperatorios frecuentes. (El advenimiento de las cirugías de glaucoma mínimamente invasivas (MIGS) ha brindado otra opción que implica menos seguimiento, pero los procedimientos MIGS se utilizan en gran medida en el glaucoma temprano).
La versión actual de MicroPulse® es una gran herramienta por varias razones: es eficaz, fácil de operar, requiere una formación mínima en procedimientos, es portátil y requiere mucho menos cuidado posoperatorio que una trabeculectomía o un tubo. La tasa de complicaciones es muy baja y el dolor posoperatorio suele ser insignificante. Es un procedimiento rápido y fácil de encajarlo en su agenda, solo toma un par de minutos y no hay preparación ni drapeado. No necesita un quirófano ni un microscopio quirúrgico para realizar el procedimiento. (De hecho, la portabilidad de esta tecnología difundió su uso para muchos países; suelo recibir preguntas de colegas de África, el Medio Oriente…)
Actualmente, la mayoría de los cirujanos reservan MicroPulse® para el tratamiento de ojos con glaucoma avanzado, ojos en peligro de perder la mayor parte o la totalidad de la visión, así como ojos que ya están ciegos. Aquí, hablaré sobre la tecnología MicroPulse® y cómo se realiza actualmente el procedimiento. También compartiré algunos de los datos que respaldan la idea de que esta debería ser una opción para tratar ojos mucho menos dañados.
La Tecnología
La versión actual de este tratamiento se conoce como terapia láser transescleral de micropulso, o MP-TLT. La forma anterior de este láser, llamada ciclofotocoagulación transescleral con láser de diodo (TSCPC), fue diseñada para destruir parcialmente – o al menos disminuir – la función del cuerpo ciliar usando energía térmica. Esto redujo efectivamente la tasa de producción acuosa. Históricamente, se la reservaba para ojos ciegos o en etapa terminal, porque la destrucción causaba daño e inflamación generalizados. Algunas veces, las complicaciones incluían tisis (presión intraocular muy baja que causa el encogimiento del ojo), inflamación dentro del ojo, oftalmia simpática (inflamación en el otro ojo), hipotonía y, ocasionalmente, dolor crónico después del procedimiento. Estas complicaciones graves hicieron de la TSCPC un tratamiento que la mayoría de los médicos reservaban para pacientes con glaucoma grave en etapa terminal con un potencial visual deficiente.
Se desarrolló MicroPulse ® en la década de 1990 para aplicar láser focal para edema macular, tratar las fugas de los vasos retinianos y minimizar daños colaterales. Luego, la tecnología se adaptó para su uso en la ciclofotocoagulación, para tratar el cuerpo ciliar y reducir la PIO al mismo tiempo que minimiza el daño a las estructuras adyacentes. Mientras que la tecnología de ciclofotocoagulación anterior aplicaba el láser como una onda continua, MicroPulse® es esencialmente un láser de subumbral que corta el pulso de onda continua en pulsos cortos. Esto permite que el tejido se caliente y se enfríe y se caliente y se enfríe, lo que evita el aumento térmico que conduce al aumento de la temperatura y la destrucción del tejido. Múltiples estudios, realizados tanto in vivo como en ojos de cadáveres, han demostrado que esto produce cambios mínimos en el tejido adyacente.
La versión actual de MicroPulse® utiliza un ciclo de trabajo del 31,3%, lo que significa que el 31,3% del tiempo se administra el láser; el resto del pulso, el láser está apagado. Esto se traduce en 0,5 milisegundo de tiempo “encendido” y 1,1 ms de tiempo “apagado” utilizando un tercio de la energía que se usa cuando el láser se aplica en una onda continua.
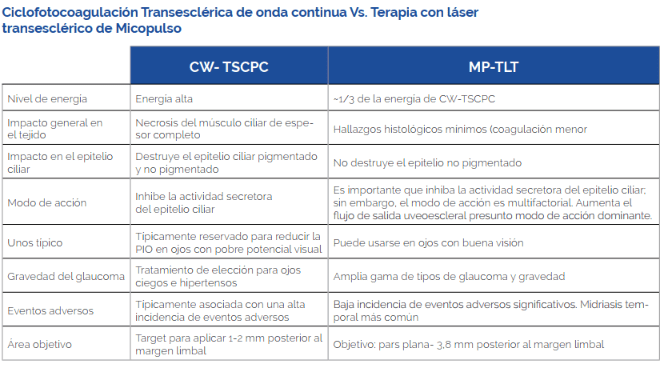
Esta versión del láser causa mucho menos efecto adverso que los tratamientos de onda continua. Hay cambios mínimos en el tejido que rodea el cuerpo ciliar, en comparación con la TSCPC. Si por un lado puede ocurrir una midriasis temporal, por otro hay poquísimos relatos de casos de oftalmía simpática y tisis. En general, está claro a partir de la literatura que las complicaciones graves son muy poco frecuentes con esta versión de la tecnología.
A diferencia del anterior láser de onda continua, diseñado para inhabilitar parcialmente el cuerpo ciliar mediante energía térmica, el láser transescleral MicroPulse® logra una PIO más baja y solo causa un daño tisular mínimo. El mecanismo de acción aún no está claro.
Preguntas sin respuestas
Todavía hay algunas cuestiones que se están resolviendo. Debido a que el tejido no se calienta tanto y causa daños evidentes, es un poco más difícil explicar por qué MicroPulse® es eficaz para reducir la PIO. La energía más baja no inhibe por completo la actividad secretora del epitelio y el cuerpo ciliares, lo que sugiere que debe haber otras formas en las que funciona para reducir la presión ocular.
Hay múltiples teorías que intentan explicar qué es lo que hace la energía del láser que termina bajando la PIO. Una teoría es que provoca la inhibición de la actividad secretora, al igual que la TSCPC, pero en menor grado. Otras teorías propuestas incluyen que MicroPulse® aumenta el flujo de salida uveoescleral y que tiene un efecto similar a la pilocarpina, que aumenta el flujo de salida trabecular debido a un desplazamiento posterior del espolón escleral.
Aún no está claro si una de estas explicaciones es más correcta que las demás, pero es posible que todos estos mecanismos estén trabajando juntos. Si esto resulta ser cierto, entonces un tratamiento con MicroPulse® podría considerarse similar a una gota combinada para el glaucoma: aumenta el flujo de salida uveoescleral y trabecular, al tiempo que disminuye la producción de humor acuoso.
Otro tema que aún debe resolverse es la afinación de las variables involucradas en la aplicación del tratamiento. Tres variables principales pueden afectar el impacto del procedimiento: la potencia total utilizada, la duración total de la aplicación del láser en el ojo y la velocidad a la que el láser pasa sobre el tejido (“dwell time” o tiempo de permanencia). La importancia del último factor se puede comparar con pasar la mano sobre una vela encendida: si lo haces rápido, el impacto del calor en la mano será mínimo, pero si mueves la mano sobre la vela muy lentamente, te quemarás. Estoy muy interesado en ajustar estas variables para ayudar a comprender qué hará la cirugía más eficaz.
Desafortunadamente, muchos estudios que involucran el procedimiento MicroPulse® actual no informan la cantidad de tiempo pasado en un dado cuadrante o hemisferio, y aún menos informan la velocidad de barrido o el tiempo de permanencia. Estos factores no han estado en el radar de las personas como variables importantes; los cirujanos tienden a pensar que, si el glaucoma del paciente es más severo, simplemente deberían aumentar la potencia. No estamos considerando de forma rutinaria variables como la pigmentación del cuerpo ciliar – o como correlación, el pigmento trabecular – o la posición exacta del cuerpo ciliar. Esta es una de las razones por las que quedan por determinar los parámetros ideales de uso.
Cómo lo uso
Aunque se puede usar MicroPulse® fuera del quirófano con anestesia mínima, tiendo a usarlo en el quirófano porque creo que hace con que el procedimiento sea técnicamente más fácil y cómodo para el paciente. Quiero ser preciso sobre la orientación y el tiempo de mi barrido para asegurar la efectividad del procedimiento. No es deseable que la sonda se deslice hacia adelante sobre la córnea o hacia atrás debido al movimiento del paciente, ya que uno puede tratar el área incorrecta sin darse cuenta. (Hacerlo de este modo probablemente no dañaría el ojo, pero podría hacer que el tratamiento fuera menos efectivo). Por lo tanto, prefiero hacer esto en un entorno controlado, como el quirófano, y sedar bastante al paciente.
Sé que algunos cirujanos logran realizar este procedimiento en el consultorio utilizando anestesia retrobulbar. Sin embargo, en mis primeros casos bajo anestesia MAC (Atención de Anestesia Monitorizada) con bloqueo retrobulbar, descubrí que a mis pacientes les estimulaba el láser, haciendo con que se movieran intraoperatoriamente. Actualmente, uso un “cóctel” fuerte de anestésicos intravenosos, incluidos propofol y ketamina, que sedan adecuadamente al paciente y han eliminado la necesidad de hacer una retrobulbar. Una ventaja de esta técnica es que no necesito parchear al paciente después del procedimiento.
Mi protocolo habitual, cuando utilizo la nueva pieza de mano, es ajustar la potencia a 2.500 MW, y gasto 50 segundos por hemisferio y 20 segundos por barrido. (Suelo apuntar estos factores en mi registro de operación para futuras referencias). No me gusta usar un espéculo de párpado durante el procedimiento porque pienso que la pieza de mano MicroPulse® puede engancharse en el espéculo e impedir el movimiento de barrido. La pieza de mano MicroPulse® más nueva me parece más eficaz para apartar el párpado.
A continuación, una lista de pacientes para los que encuentro MicroPulse® particularmente útil:
Pacientes que se han sometido a una cirugía previa de glaucoma, como una derivación ExPress, un tubo o una trabeculectomía. Cuando un paciente ya tiene una derivación de tubo y aún está progresando, una opción sería implantar un segundo tubo. Sin embargo, la mayoría de los especialistas en glaucoma le dirán que un segundo tubo no es su opción favorita porque ya hay un equipo importante en el ojo. MicroPulse® ha sido un gran colaborador para los pacientes en esta situación.
Pacientes que son malos candidatos para la cirugía incisional. Esto incluiría a los que están en un asilo de ancianos, a los que no cooperan y a cualquier paciente cuyas circunstancias le preocupen por una infección.
Pacientes en los que existe una buena razón para querer hacer ambos ojos al mismo tiempo. MicroPulse® puede tratar ambos ojos en una sola cirugía sin ningún riesgo adicional ni menor resultado. Por ejemplo, si estoy haciendo un examen bajo anestesia y descubro que ambos ojos tienen presión alta, simplemente puedo tratar ambos ojos y listo. (Pongo esta posibilidad en mi formulario de consentimiento).
Por supuesto, MicroPulse® tiene limitaciones. Por ejemplo, dado que MicroPulse® es un buen complemento para una derivación de tubo existente, uno podría preguntarse si podría usarlo en lugar de una derivación primaria. Un artículo reciente cuestiona este tema, comparando MicroPulse® con la colocación inicial de la válvula Ahmed.1 A los 12 meses, el 73,3% de los del grupo Ahmed había bajado la presión en un 30% o más. Este nivel de reducción de la presión solo se logró en el 33,3% de los pacientes que recibieron MicroPulse®. El número de gotas utilizadas se redujo significativamente en ambos grupos, pero más en el grupo de la válvula de Ahmed. La mitad de los ojos en el grupo MicroPulse® fueron remitidos para tratamiento adicional debido al aumento agudo de la PIO en el posoperatorio, mientras que en el grupo de derivación de Ahmed no fueron necesarios más procedimientos. Entonces, según este estudio, MicroPulse® no sería la mejor opción de tratamiento inicial si el tubo es una posibilidad.
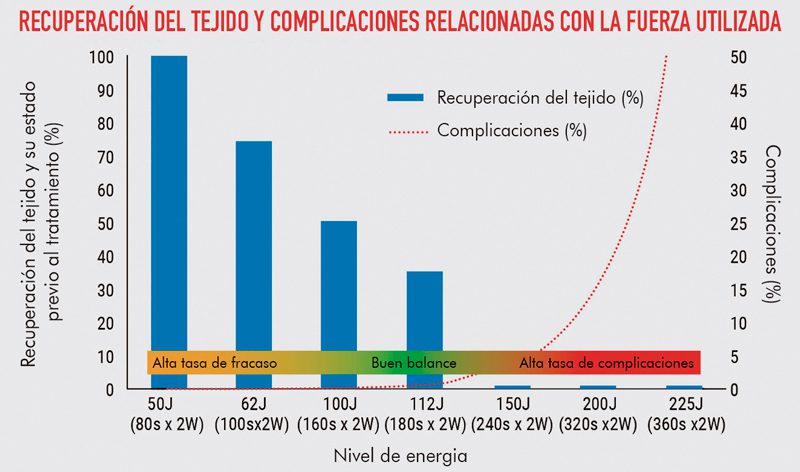
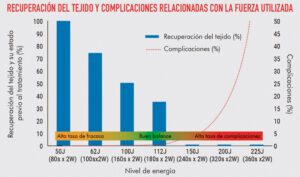
Todavía se están elaborando los parámetros ideales para MicroPulse®. Este estudio mostró que a niveles bajos de energía la necesidad de retratamiento es alta; sin embargo, a niveles altos de energía, las complicaciones aumentan dramáticamente. (Sánchez et al., 2018). 8
Empezar con cautela
Como se señaló, la mayoría de los cirujanos actualmente reservan MicroPulse® para ojos refractarios en etapa terminal. De hecho, los primeros dos estudios de esta tecnología fueron realizados en pacientes con glaucoma refractario, por Paul Chew, MD, y María Aquino, MD. El primer estudio trató a 38 pacientes con glaucoma refractario. Encontró una tasa de éxito del 80% – definida como una PIO final entre 6 y 21 mmHg o una reducción de la PIO del 30% – en el seguimiento final.2 Ningún paciente experimentó hipotonía o pérdida de la visión. Solamente siete pacientes (el 18%) reportaron dolor leve el primer día del postoperatorio.
El segundo estudio involucró a 48 pacientes con glaucoma refractario en etapa terminal que fueron aleatorizados para recibir tratamiento de onda continua (TSCPC) o micropulso.3 Al micropulso le fue mejor en términos de tasa de éxito (el 52% frente al 30% a los 18 meses). La PIO media se redujo en un 45% en ambos grupos, pero la tasa de complicaciones fue mayor con el tratamiento de onda continua.
Inicialmente, como muchos cirujanos, reservé el uso de este procedimiento para pacientes que no eran candidatos ideales para la cirugía y para pacientes que necesitaban tratar ambos ojos al mismo tiempo. Sin embargo, poco a poco, comencé a probarlo en una gama más amplia de pacientes, con cierto éxito. Discutí mis criterios de ampliación para el tratamiento (tratar a pacientes con buena visión central) con mi colega Syril K. Dorairaj, MD, de la clínica Mayo, en Jacksonville, Florida. Después de comparar nuestros criterios, decidimos que podría valer la pena mirar ambos conjuntos de datos.
Reunimos nuestros datos y observamos a los pacientes de MicroPulse® que comenzaron con una visión de 20/40 o mejor.4 (Nuestros ajustes y técnicas de láser eran similares). Examinamos a los pacientes hasta los 12 meses y encontramos una disminución significativa de la PIO y una reducción en el uso de medicamentos. En el lado negativo, el 12,5% de estos individuos, en el seguimiento final, habían perdido dos o más líneas de visión. Sin embargo, los que experimentaron este resultado no fueron aleatorios. La mayoría de estos pacientes eran fáquicos y los datos sugirieron que la pérdida de la visión se podía atribuir a la formación de cataratas. Mi conclusión fue que este láser debe usarse con precaución en pacientes fáquicos debido al riesgo de formación de cataratas. (Vale la pena señalar que si un paciente tiene glaucoma avanzado y la alternativa es una trabeculectomía, es probable que el paciente también tenga cataratas por someterse a ese procedimiento).
En cuanto a las posibles complicaciones, los estudios publicados revelan que en algunos pacientes se observa uveítis crónica, formación de cataratas y edema macular.5,6 Por otro lado, en mi experiencia no he observado tisis, edema corneal o hipotonía persistente. (Algunos de los estudios que citan estas complicaciones utilizaron niveles bastante altos de energía láser).5,7,8
Ampliación del alcance
Hoy, las indicaciones para el uso de MicroPulse® se están ampliando aún más. Nuestro estudio retrospectivo de 2019 demostró que MicroPulse® fue efectivo y relativamente seguro en pacientes con buena visión central.4 Además, muchos otros artículos han descrito el uso de MicroPulse® para tratar diferentes tipos de glaucoma, incluido el glaucoma de ángulo abierto, el glaucoma exfoliativo y el glaucoma uveítico. Los datos publicados indican que es seguro y efectivo para muchos tipos y diferentes etapas de glaucoma. En resumen, cada vez hay más pruebas de que esto no es algo que deba relegarse solo a las personas que tienen un potencial visual bajo.
Algunos ejemplos:
Un estudio retrospectivo publicado en 2020 analizó el resultado del uso de MicroPulse® en 342 ojos de 214 pacientes con un amplio espectro de problemas relacionados con el glaucoma, incluidos la hipertensión ocular, todos los niveles de gravedad del glaucoma (incluidos ojos con buena visión y ojos sin tratamiento previo) y todos los tipos de glaucoma, incluido el glaucoma de tensión normal.9 Al cabo de un año, el 67,8 % había logrado una reducción de la PIO del 20 % o más. Los datos mostraron que la cantidad de reducción de la PIO era mayor cuando la PIO inicial era más alta – y la configuración de potencia del láser elegida también se correlacionó con la cantidad de reducción de la PIO. (La PIO disminuyó un promedio del 31,5 % con la potencia del láser establecida en 2.500 MW o más, y del 17,8 % cuando el nivel de potencia era inferior a 2.500 MW, p<0,02). Ningún paciente demostró inflamación persistente o hipotonía, tisis bulbar u oftalmía simpática. Curiosamente, la cantidad media de medicamentos tópicos para el glaucoma se mantuvo sin cambios desde el inicio hasta un año.
También en 2020, el Dr. Rob Noecker y sus colegas relataron un estudio retrospectivo que analizó a 95 pacientes con varios tipos de glaucoma que no respondían a las gotas tópicas y eran malos candidatos para la cirugía de incisión.10 La PIO preoperatoria media fue de 25,1 ± 5,3 mmHg y la PIO postoperatoria media a los 12 meses fue de 17,5 ± 5,1 mmHg (p=0,004). El número medio de medicamentos se redujo de 3 ± 1,1 antes de la operación a 1,4 ± 1 al año (p=0,03). Setenta y tres pacientes (el 77%) tuvieron éxito con un tratamiento. Los pacientes restantes lograron una reducción significativa de la PIO después de uno a cuatro tratamientos adicionales. No hubo casos de inflamación intraocular prolongada ni de hipotonía a largo plazo.
También se han estudiado las circunstancias especiales, como el glaucoma en pacientes post queratoplastia y el glaucoma pediátrico, al emplear MicroPulse®:
Un estudio retrospectivo de 2019 sobre 61 ojos post queratoplastia de 57 pacientes que habían recibido tratamientos con MicroPulse® (31 ojos recibieron un solo tratamiento, 21 recibieron dos, ocho ojos recibieron tres y un ojo recibió cuatro tratamientos) encontró que la PIO media había disminuido significativamente a un año.11Seis ojos (el 10%) recibieron cirugía de filtración de glaucoma posterior. En particular, la supervivencia del injerto fue del 94% al año y del 81% a los dos años después del tratamiento inicial con láser.
Un estudio prospectivo publicado en 2019 incluyó 45 ojos de 36 niños que requerían TSCPC y comparó los resultados de MicroPulse® frente a aplicaciones de onda continua.12 El éxito se definió como una PIO de 5 a 21 mmHg a los seis meses, sin complicaciones que amenazaran la visión. La reducción de la PIO fue del 63% en el grupo MicroPulse® y del 67% en el grupo de onda continua. La tasa de éxito fue mayor en el grupo MicroPulse® (el 71% frente al 46%), pero la diferencia no fue significativa. Sin embargo, aunque no se observaron complicaciones significativas con MicroPulse®, un ojo del grupo de onda continua desarrolló tisis bulbar y dos ojos sufrieron dolor intenso y uveítis.
Hacia el futuro
Es cierto que queda mucho por determinar sobre cómo utilizar mejor esta tecnología. Todavía necesitamos más ensayos prospectivos para determinar cuáles son los entornos más efectivos para los pacientes. Además, necesitamos estándares para la velocidad de barrido, lo que puede tener un impacto significativo en la eficacia del tratamiento. Incluso podríamos considerar aplicar el tratamiento en puntos discretos, similar a la TSCPC, para estandarizar aún más la aplicación. Y aún tenemos que determinar qué tipos de glaucomas se tratan con más éxito con MicroPulse® y qué tipo de pacientes tienen una mejor reducción de la PIO (pacientes con cirugía previa de glaucoma o aquellos que no se han sometido a la cirugía de glaucoma). Estas son preguntas en las que debemos trabajar para estandarizar la dosis y ayudar a todos a usar este procedimiento de manera más efectiva.
Sin embargo, nuestra experiencia – y la de muchos otros cirujanos – sugiere que esta tecnología podría estar beneficiando a muchos más pacientes de los que beneficia actualmente. Espero que otros cirujanos ayuden a expandir estos horizontes.
La Dra. Sieminski es profesora asociada y directora de glaucoma en el Ira G. Ross Eye Institute, University at Buffalo/State University of New York. Recibe apoyo de Iridex para la investigación.
Referencias
Fili S, Kontopoulou K, Vastardis I, et al. Transscleral cyclophotocoagulation with MicroPulse laser versus Ahmed valve implantation in patients with advanced primary open-angle glaucoma. Int Ophthalmol 2021;41:4:1271-1282.
Tan AM, Chockalingam M, Aquino MC, Lim ZI, See JL, Chew PT. Micropulse transscleral diode laser cyclophotocoagulation in the treatment of refractory glaucoma. Clin Exp Ophthalmol 2010;38:3:266-72.
Aquino MCD; Barton K, Tan AM, et al. Micropulse versus continuous wave transscleral diode cyclophotocoagulation in refractory glaucoma: A randomized exploratory study. Clin Exp Ophthalmol 2015;43:1:40-6.
Varikuti VNV, Shah P, Rai O, et al. Outcomes of micropulse transscleral cyclophotocoagulation in eyes with good central vision. J Glaucoma 2019;28:10:901-905.
Emanuel ME, Grover DS, Fellman RL, et al. Micropulse cyclophotocoagulation: Initial results in refractory glaucoma. J Glaucoma 2017;26:8:726-729.
Williams AL, Moster MR, Rahmatnejad K, et al. Clinical efficacy and safety profile of micropulse transscleral cyclophotocoagulation in refractory glaucoma. J Glaucoma 2018;27:5:445-449.
Kuchar S, Moster MR, Reamer CB, Waisbourd M. Treatment outcomes of micropulse transscleral cyclophotocoagulation in advanced glaucoma. Med Sci 2016;31:2:393-6.
Sanchez FG, Peirano-Bonomi JC, Grippo TM. Micropulse transscleral cyclophotocoagulation: A hypothesis for the ideal parameters. Med Hypothesis Discov Innov Ophthalmol 2018;7:3:94-100.
Kaba Q, Somani S, Tam E, Yuen D. The effectiveness and safety of micropulse cyclophotocoagulation in the treatment of ocular hypertension and glaucoma. Ophthalmol Glaucoma 2020;3:3:181-189.
Nguyen AT, Maslin J, Noecker RJ. Early results of micropulse transscleral cyclophotocoagulation for the treatment of glaucoma. Eur J Ophthalmol 2020;30:4:700-705.
Subramaniam K, Price MO, Feng MT, Price FW Jr. Micropulse transscleral cyclophotocoagulation in keratoplasty eyes. Cornea 2019;38:5:542-545.
Abdelrahman AM, El Sayed YM. Micropulse versus continuous wave transscleral cyclophotocoagulation in refractory pediatric glaucoma. J Glaucoma 2018;27:10:900-905.
En la página de oftalmologoaldia.com podrá leer la aportación del Dr. Conner, profesor asistente de oftalmología y bioingeniería en la Universidad de Pittsburgh.